L’aggiunta di un nuovo tipo di vaccino riduce le recidive di melanoma
La combinazione di un vaccino sperimentale a base di mRNA con un'immunoterapia ha ridotto del 44% la probabilità di recidiva o di morte del melanoma
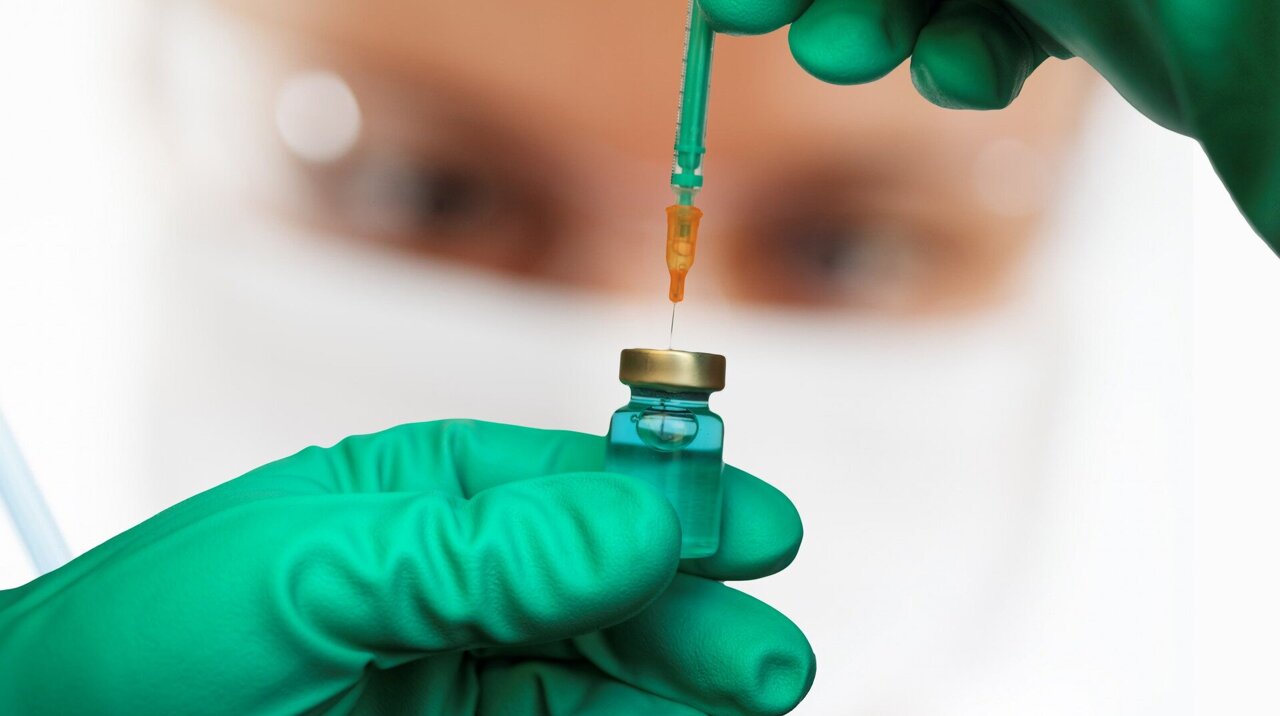
Condotto dai ricercatori del NYU Langone Health e del Perlmutter Cancer Center, lo studio randomizzato di fase 2b ha coinvolto uomini e donne sottoposti a un intervento chirurgico per l’asportazione del melanoma dai linfonodi o da altri organi e ad alto rischio di ritorno della malattia in sedi distanti dal tumore originario. Tra i 107 soggetti dello studio a cui sono stati iniettati sia il vaccino sperimentale, chiamato mRNA-4157/V940, sia l’immunoterapia pembrolizumab, il cancro è tornato in 24 soggetti (22,4%) entro due anni di follow-up, rispetto a 20 su 50 (40%) che hanno ricevuto solo pembrolizumab. “Il nostro studio di fase 2b dimostra che un vaccino a base di mRNA, se usato in combinazione con pembrolizumab, ha portato a un prolungamento del tempo senza recidiva o morte rispetto al solo pembrolizumab“, ha dichiarato il ricercatore senior dello studio Jeffrey Weber, MD, PhD, vicedirettore del Perlmutter Cancer Center.
I risultati dello studio di fase 2b sono stati presentati al meeting annuale dell’American Association for Cancer Research il 16 aprile a Orlando, in Florida. Mentre gli studi randomizzati di fase 3 verificano se un trattamento è superiore alle attuali terapie standard, gli studi di fase 2 come quello attuale forniscono una rassicurazione preliminare sul fatto che un trattamento è probabilmente migliore di un altro e portano a studi più ampi per confermare tali risultati. Gli studi di fase 3 sulla combinazione del vaccino mRNA-4157/V940 con pembrolizumab rispetto al solo pembrolizumab sono già in programma presso il NYU Langone e in diversi altri centri medici a livello globale, ha dichiarato Weber, professore di oncologia presso il Dipartimento di Medicina della NYU Grossman School of Medicine. I risultati degli studi finora condotti hanno indotto la Food and Drug Administration degli Stati Uniti a concedere a febbraio la Breakthrough Therapy Designation a mRNA-4157/V940 in combinazione con pembrolizumab, una designazione pensata per accelerare le revisioni governative dei risultati degli studi.
Il ruolo delle cellule T
Lo studio attuale evidenzia il ruolo delle cellule T del sistema immunitario in grado di attaccare i virus e i tumori. Per risparmiare le cellule normali, questo sistema utilizza molecole “checkpoint” sulla superficie delle cellule T per “spegnere” il loro attacco contro i virus quando eliminano l’infezione. L’organismo può riconoscere i tumori come anormali, ma le cellule tumorali dirottano i checkpoint per spegnere, eludere ed evitare le risposte immunitarie. Le immunoterapie come pembrolizumab cercano di bloccare i checkpoint, rendendo le cellule tumorali più “visibili” e nuovamente vulnerabili alle cellule immunitarie. Le immunoterapie sono diventate il pilastro del trattamento del melanoma, anche se non funzionano per tutti i pazienti perché le cellule del melanoma, note per la loro capacità di eludere il sistema immunitario, possono diventare resistenti all’immunoterapia. Per questo motivo, i ricercatori hanno pensato di aggiungere dei vaccini. Sebbene la maggior parte dei vaccini utilizzati oggi siano progettati per prevenire le infezioni, possono anche essere adattati per colpire le proteine coinvolte nel cancro. Come il vaccino COVID-19, mRNA-4157/V940 si basa sull’RNA messaggero, un cugino chimico del DNA che fornisce istruzioni alle cellule per la creazione di proteine. I vaccini antitumorali a base di mRNA sono progettati per insegnare al sistema immunitario dell’organismo a riconoscere le cellule tumorali come diverse da quelle normali. Nel progettare un vaccino contro il melanoma, i ricercatori hanno cercato di innescare una risposta immunitaria a specifiche proteine anomale, chiamate “neoantigeni”, prodotte dalle cellule tumorali. Poiché i volontari dello studio sono stati tutti sottoposti all’asportazione del tumore, i ricercatori hanno potuto analizzare le loro cellule alla ricerca di neoantigeni specifici per ogni melanoma e creare un vaccino “personalizzato” per ogni paziente. Di conseguenza, sono state prodotte cellule T specifiche per le proteine neoantigene codificate dall’mRNA. Queste cellule T potevano quindi attaccare qualsiasi cellula di melanoma che cercasse di crescere o diffondersi. Gli scienziati coinvolti nello studio affermano che il vaccino personalizzato mRNA-4157/V940 ha richiesto circa sei-otto settimane per essere sviluppato per ciascun paziente ed è stato in grado di riconoscere ben 34 neoantigeni. Gli effetti collaterali gravi sono stati simili, con l’affaticamento che è stato l’effetto collaterale più comune riferito dai pazienti.
